Лишний вес и лапароскопия
Содержание статьи
Лапароскопическая гистерэктомия у больных ожирением
Проблема ожирения с каждым годом становится все более актуальной. В настоящее время в мире насчитывается около 300 млн больных, страдающих ожирением, что составляет 7% всего взрослого населения.
По данным ВОЗ, за последнее десятилетие XX в. в мире частота ожирения в среднем увеличилась на 50% [1]. В 2013 г. ООН опубликовала официальную статистику, согласно которой лидирующие позиции по распространенности ожирения занимают Мексика (32,8%), США (31,8%) и Сирия (31,6%) [2]. В России частота ожирения составляет 24,9% (24-е место в мире), при этом избыточную массу тела, включая ожирение, имеют 51,7% женщин и 46,5% мужчин [3].
Показателем для определения избыточного веса является индекс массы тела (ИМТ). Согласно классификации ожирения, предложенной ВОЗ, в тех случаях, когда ИМТ составляет 40 кг/м2 и выше, говорят о морбидном ожирении [4]. Однако по определению Национального института здоровья США (NIH), морбидным считается ожирение при сочетании ИМТ ≥35 кг/м2 с серьезными осложнениями, ассоциированными с ожирением (сахарный диабет 2-го типа, ишемическая болезнь сердца, артериальная гипертензия, злокачественные опухоли отдельных локализаций, некоторые репродуктивные нарушения, желчнокаменная болезнь и т. д.), или ожирение при ИМТ ≥40 кг/м2 вне зависимости от наличия осложнений [4]. По статистике, 2-4% взрослых людей в России имеют тяжелую форму ожирения, когда ИМТ превышает 40 кг/м2 [5].
Многие исследования указывают на то, что ожирение негативно влияет на женское здоровье: значимо увеличивает риск развития нарушений менструального цикла, аменореи, синдрома поликистозных яичников, дисфункциональных маточных кровотечений, миомы матки, гиперпластических процессов эндометрия, бесплодия. В настоящее время доказана взаимосвязь между развитием рака яичников, рака эндометрия и ожирением [6]. По данным литературы, у женщин с ожирением (ИМТ 30-40 кг/м2) рак эндометрия встречается в 2,5 раза чаще, а с морбидным ожирением (ИМТ >40 кг/м2) — в 6,3 раза по сравнению с пациентами с нормальной массой тела [7].
Широкая распространенность ожирения приводит и к росту частоты связанных с ним осложнений. В связи с этим часто встает вопрос об экстирпации матки у данного контингента больных. Традиционными доступами для проведения данной операции являются лапаротомный или влагалищный. В качестве альтернативы была предложена лапароскопия. Лапароскопическая гистерэктомия позволяет минимизировать интраоперационную кровопотерю, сократить длительность пребывания в стационаре, срок реабилитации, улучшить показатели качества жизни больных по сравнению с открытым доступом [8-12]. Еще недавно ожирение высокой степени являлось противопоказанием для выполнения лапароскопических операций повышенной сложности в гинекологии. Это связано не только с наличием у пациенток сопутствующих тяжелых экстрагенитальных заболеваний, высоким риском наложения карбоксиперитонеума, помещения больной в положение Тренделенбурга, но и с техническими трудностями из-за выраженного абдоминального ожирения. За последние десятилетия широкое развитие эндоскопических технологий привело к пересмотру данного вопроса [13-15]. Наряду с разработкой специальных инструментов (удлиненные троакары и игла Вереша, маточная канюля Clermont-FD) были изучены анатомические особенности и технические приемы отдельных этапов лапароскопической операции. При ожирении у пациентов увеличивается расстояние между кожей и апоневрозом, апоневрозом и брюшиной, изменяется соотношение между пупком и бифуркацией аорты (табл. 1, рис. 1). Некоторые хирурги рекомендуют метод «открытой» лапароскопии [15].
Повышение внутрибрюшного давления (ВБД) влияет на функционирование жизненно важных органов. Если ВБД не превышает 10 мм рт. ст., показатели центральной гемодинамики, как правило, остаются в пределах нормы. Повышение ВБД более 14 мм рт. ст. вызывает изменение функции внешнего дыхания и ротацию сердца вследствие смещения диафрагмы, при этом возрастает общее легочное сопротивление и снижается функциональная емкость легких. Инсуффляция газа в брюшную полость приводит к компрессии нижней полой вены с нарушением циркуляции в ее бассейне. В настоящее время показано, что негативные последствия, связанные с наложением карбоксиперитонеума и нахождением пациентки в положении Тренделенбурга, можно преодолеть путем поддержания ВБД не выше 10-15 мм рт. ст., применения современных аппаратов искусственной вентиляции легких в ходе анестезиологического пособия, тщательного интраоперационного мониторинга газовых и гемодинамических параметров [14-16].
Зарубежный опыт гистерэктомии лапароскопическим доступом у больных с ожирением
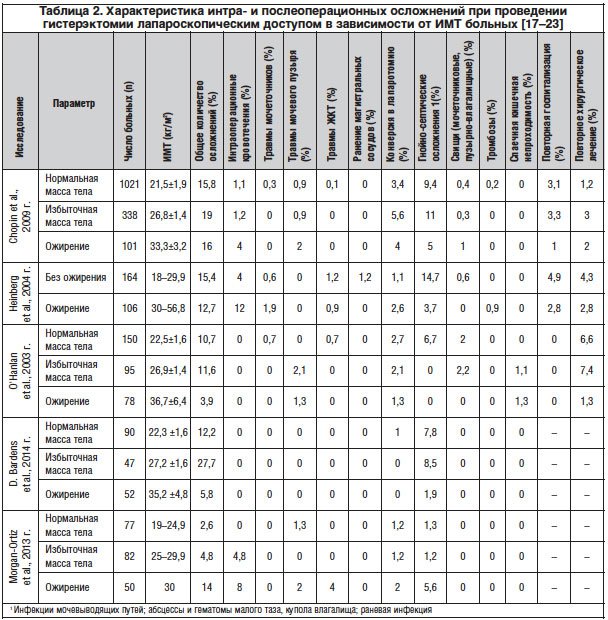
Судя по зарубежным публикациям, влияние ИМТ на исходы лапароскопических операций у больных с ожирением представляется удовлетворительным [17-22]. В 2009 г. N. Chopin и соавт. [17] были представлены данные ретроспективного исследования по изучению риска развития осложнений лапароскопической гистерэктомии в зависимости от степени ожирения. В исследование вошли 1460 больных, которым было произведено оперативное лечение по поводу доброкачественных заболеваний внутренних половых органов на базе Cochin University Hospital (Париж) в период с 1993 по 2007 г.; из них 338 (23,2%) пациенток имели избыточную массу тела (ИМТ 25-30 кг/м2), у 101 (6,9%) ИМТ составлял более 30 кг/м2. Было показано, что проведение данных операций у пациенток с ожирением не приводило к повышению частоты интраоперационных (травмы кишки, мочевого пузыря, мочеточника, кровотечения, тромбоэмболия) и послеоперационных (воспаление, свищи) осложнений.
Подобные результаты опубликованы в 2014 г. в ретроспективном исследовании D. Bardens и соавт. [18]. Проанализированы истории болезни 200 больных, которым на базе университетской больницы Saarland (Гамбург, Германия) была произведена лапароскопическая гистерэктомия в период с сентября 2009 по апрель 2011 г. В зависимости от ИМТ все пациентки были разделены на 3 группы: 90 (48%) пациенток с нормальной массой тела, 47 (25%) — с избыточной и 52 (27%) — с ожирением. В исследовании не было отмечено ни одного случая интраоперационного ранения смежных органов, магистральных сосудов, кровотечения.
Аналогичные данные были получены также в исследованиях Z. Holub и соавт. [19], K.A. O’Hanlan и соавт. [20, 21], E. M. Heinberg и соавт. [22]. Характеристика интра- и послеоперационных осложнений представлена в сводной таблице 2.
В то же время в проспективном исследовании F. Morgan-Ortiz и соавт., опубликованном в 2013 г., были представлены противоположные результаты [23]. В наблюдение вошли 209 пациенток, перенесших лапароскопическую гистерэктомию, из них 50 имели ожирение (ИМТ>30 кг/м2). Общая частота осложнений после хирургического лечения в группах больных с нормальной массой тела, избыточной массой тела и ожирением составила 2,6, 4,8 и 14% соответственно. При этом у больных с ожирением преимущественно отмечены травмы смежных органов (кишки, мочевого пузыря), раневая инфекция, в одном наблюдении — кровотечение, которое потребовало проведения гемотрансфузии. В группах сравнения чаще наблюдались осложнения послеоперационного периода (кровотечение из купола влагалища).
Необходимо отметить, что во всех исследованиях при проведении гистерэктомии лапароскопическим доступом у пациенток с ожирением было отмечено увеличение операционного времени и кровопотери. По данным разных авторов, средняя продолжительность операционного времени колебалась от 114 мин [22] до 154,6 мин [18]. По мнению F. Morgan-Ortiz и соавт., увеличение длительности операции у больных с ожирением связано с интраоперационными осложнениями [23].
Некоторые авторы у больных с ожирением с целью удаления матки предлагают влагалищный [24-27] или лапароскопически ассистированный влагалищный доступ как наиболее оптимальные [28, 29], однако указывается, что в случае отсутствия условий для влагалищного доступа лапароскопия является предпочтительной [20, 21, 24].
В современной зарубежной литературе в последнее время стало уделяться особое внимание исследованиям, посвященным проведению гистерэктомии у больных с ожирением с использованием робототехники [30-34]. В публикации T. Gallo и соавт. (2012 г.) приведены результаты ретроспективного анализа хирургического лечения, где сравнивались 101 больная с ожирением III степени (средний показатель ИМТ — 44,3 кг/м2), 156 больных — с ожирением II степени (средний ИМТ составлял 34,3 кг/м2) с группой из 185 пациенток без ожирения (средний ИМТ — 25,1 кг/м2) [30]. Всем 442 больным была произведена робот-ассистированная лапароскопическая гистерэктомия по поводу доброкачественных и злокачественных заболеваний внутренних половых органов. Исследуемые группы оказались сопоставимы по длительности операции, объему кровопотери. Не было обнаружено различий в частоте интра- и послеоперационных осложнений в зависимости от ИМТ, что позволило сделать вывод о возможности и безопасности проведения роботической хирургии в лечении больных с ожирением. Этот тезис является дискуссионным, т. к. в исследовании не проводилось сравнения робот-ассистированного доступа с другими.
Лапароскопическая гистерэктомия в лечении больных с ожирением в России
В отечественной литературе практически отсутствуют публикации об опыте выполнения гистерэктомий лапароскопическим доступом у больных с морбидным ожирением [7, 35]. Учитывая несомненную актуальность проблемы и нарастающее год от года число подобных пациенток, мы проанализировали наш опыт проведения подобных операций.
На базе отделения эндоскопической хирургии ГБУЗ МОНИИАГ в период с 2013 по 2014 г. было прооперировано 65 больных с морбидным ожирением, из них у 62 произведена лапароскопическая гистерэктомия, у 1 (1,6%) пациентки выполнена лапароскопически-ассистированная влагалищная гистерэктомия, у 2 (3,1%) — робот-ассистированная операция. В 2 (3,1%) наблюдениях использовался доступ «открытой» лапароскопии. ИМТ был в пределах от 35,64 до 64,98 кг/м2 (средний ИМТ — 48,37±7,9 кг/м2), при этом у 24 пациенток ИМТ был более 50 кг/м2, а у 6 больных − более 60 кг/м2 (рис. 2). Показаниями к оперативному лечению являлись доброкачественные и злокачественные заболевания внутренних половых органов: аденокарцинома эндометрия (46,1%), симптомная миома матки (37%), кистомы яичников (20%), атипическая гиперплазия эндометрия (3,1%), рецидивирующая гиперплазия и полипоз эндометрия (12,3%), сочетание патологии тела матки с пролапсом гениталий (4,6%) и стрессовым недержанием мочи (1,6%). У всех пациенток был отягощенный соматический статус: морбидное ожирение сочеталось с патологией сердечно-сосудистой или бронхолегочной системы, сахарным диабетом, варикозной болезнью, пупочными грыжами, онкологическими заболеваниями. В 9,2% случаев была произведена супрацервикальная гистерэктомия, в 1,6% — операции произведены без удаления придатков. В 89,2% наблюдений гистерэктомии сочетались с удалением придатков, в 9,2% − с удалением маточных труб, в 6,2% − с мини-лапаротомией, в 1,6% − с сакровагинопексией проленовым лоскутом, в 1,6% − с тазовой лимфоаденэктомией, в 6,2% − с пластикой пупочной грыжи, в 1,6% − с коррекцией стрессового недержания мочи и пластикой стенок влагалища сетчатыми протезами.
В нашем исследовании среднее время, затраченное на операцию, было меньше в сравнении с литературными данными и составило 94,3±44,76 мин. Объем кровопотери (128,55±60,78 мл) и длительность пребывания в стационаре (4±0,94 койко-день) были сопоставимы с ранее представленными публикациями. При анализе интраоперационных осложнений был отмечен один случай десерозирования прямой кишки у пациентки с выраженным спаечным процессом. В послеоперационном периоде в двух наблюдениях имело место нарушение пассажа мочи, что потребовало стентирования мочеточников, в одном наблюдении диагностирована гематома купола влагалища без повторного оперативного вмешательства, в одном − абсцесс в области разреза после мини-лапаротомии. Бронхолегочных и кардиоваскулярных осложнений не отмечено.
Заключение
В представленных данных современной литературы нет однозначной точки зрения по поводу оптимального доступа для проведения гистерэктомии у больных с высокой степенью ожирения. Противоречивы результаты и по зависимости частоты интра- и послеоперационных осложнений от степени ожирения, что, несомненно, требует дополнительных исследований. На основании нашего опыта лапароскопическая гистерэктомия является наиболее оптимальным доступом в лечении больных с морбидным ожирением ввиду небольшого количества осложнений и малой травматичности операции.



Литература
- Toouli J., Fried M., Khan A.G. et al. WGO Global Guideline Obesity // World Gastroenterology Organization. 2009. 42 p.
- The e of food and agriculture: Food and agriculture of the United Nations. Rome, 2013. 99 p.
- Аметов А.С. Эффективное лечение ожирения — путь борьбы с эпидемией Diabetes mellipidus // Медицинский совет. 2013. № 2. С. 78-83.
- Бондаренко И.З., Бутрова С.А., Гончаров Н.П. и др. Лечение морбидного ожирения у взрослых. Национальные клинические рекомендации // Ожирение и метаболизм. 2010. № 3. С. 64-68.
- Ершова Е.В., Трошина Е.А., Федорова О.С. и др. Морбидное ожирение — возможности консервативной терапии // Ожирение и метаболизм. 2010. № 4. С. 40-43.
- Schmandt R.E., Iglesias D.A., Co N.N. et al. Understanding Obesity and Endometrial Cancer Risk: Opportunities for Prevention // Obstet. Gynecol. 2011. Vol. 205. P. 518-525.
- Berlev I.V., Urmancheeva A.F., Saparov A.B. et al. Laparoscopic radical hysterectomy with pelvic lymph node dissection for endometrial cancer in obese patients // Vopr. Onkol. 2014. Vol. 60(3). P. 327-334.
- Garry R., Fountain J., Brown J. et al. EVALUATE hysterectomy trial: amulticentre randomised trial comparing abdominal, vaginal and laparoscopic methods of hysterectomy // Health Technol. Assess. 2004. Vol. 8. P. 1-154.
- Chapron C., Fauconnier A., Goffinet F. et al. Laparoscopic surgery is not inherently dangerous for patients presenting with benign gynaecologic pathology. Results of a -analysis // Hum. Reprod. 2002. Vol. 17. P. 1334-1342.
- Johnson N., Barlow D., Lethaby A. et al. Methods of hysterectomy: systematic review and -analysis of randomized controlled trials // BMJ. 2005. Vol. 330. P. 1478.
- Kovac S.R. Hysterectomy outcomes in patients with similar indications // Obstet Gynecol. 2000. Vol. 95. P. 787-793.
- Ferrari M.M., Berlanda N., Mezzopane R. et al. Identifying the indications for laparoscopically assisted vaginal hysterectomy: a prospective, randomised comparison with abdominal hysterectomy in patients with symptomatic uterine fibroids // BJOG. 2000. Vol. 107. P. 620-625.
- Robinson J.K., Isaacson KB. Laparoscopic surgery in the obese: Safe techniques // OBG Management. 2005. Р. 60-73.
- Lamvu G., Zolnoun D., Boggess J. Obesity: Physiologic changes and challenges during laparoscopy // Am. J. Obstet. Gynecol. 2004. № 191. Р. 669-674.
- Hasson A.M. Risk of Pneumoperitoneum in Obese: old myths and new realities // World J. Laparoscopic Surg. 2011. Vol. 4(2). P. 97-102.
- Корик В.Е. Карбоксиперитонеум при лапароскопических операциях — необходимость альтернативы? // Военная медицина. 2009. № 4. С. 73-75.
- Chopin N., Malaret J.M., Lafay-Pillet M.C. et al. Total laparoscopic hysterectomy for benign uterine pathologies: obesity does not increase the risk of complications // Hum. Reprod. Oxf. Engl. 2009. Vol. 24. P. 3057-3062.
- Bardens D., Solomayer E., Baum S. et al. The impact of the body mass index (BMI) on laparoscopic hysterectomy for benign disease // Arch. Gynecol. Obstet. 2014. Vol. 289. Р. 803-807.
- Holub Z., Jabor A., Kliment L. et al. Laparoscopic hysterectomy in obese women: aclinical prospective study // Eur. J. Obstet. Gynecol. Reprod. Biol. 2001. Vol. 98. P. 77-82.
- O’Hanlan K.A., Lopez L., Dibble S.L. et al. Total laparoscopic hysterectomy: body mass index and outcomes // Obstet. Gynecol. 2003. Vol. 102. Р. 1384-1392.
- O’Hanlan K.A., Dibble S.L., Fisher D.T. Total laparoscopic hysterectomy for uterine pathology: impact of body mass index on outcomes // Gynecol. Oncol. 2006. Vol. 103. Р. 938-941.
- Heinberg E.M., Crawford B.L., Weitzen S.H. Total laparoscopic hysterectomy in obese versus nonobese рatients // Obstet. Gynecol. 2004. Vol. 103. Р. 674-680.
- Morgan-Ortiz F., Soto-Pineda J.M., Lуpez-Zepeda M.A. et al. Effect of body mass index on clinical outcomes of patients undergoing total laparoscopic hysterectomy // Intern. J. Gynecol. Obstetrics. 2013. Vol. 120. Р. 61-64.
- Osler M., Daugbjerg S., Frederiksen B.L. et al. Body mass and risk of complications after hysterectomy on benign indications // Hum. Reprod. 2011. Р.1-7.
- Harmanli O.H., Dandolu V., Isik E.F. et al. Does obesity affect the vaginal hysterectomy outcomes? // Arch. Gynecol. Obstet. 2011. Vol. 283. Р. 795-798.
- Sheth S.S. Vaginal hysterectomy as a primary route for morbidly obese women // Acta Obstet. Gynecol. 2010. Vol. 89. Р. 971-974.
- Rafii A., Samain E., Levardon M. et al. Vaginal hysterectomy for benign disorders in obese women: a prospective study // BJOG: Internat. J. Obstetrics Gynaecol. 2005. Vol. 111. Р. 223-227.
- Devaja O., Samara I., Papadopoulos A.J. Laparoscopically Assisted Vaginal Hysterectomy (LAVH) Versus Total Abdominal Hysterectomy (TAH) in Endometrial Carcinoma: Prospective Cohort Study // Internat. J. Gynecol. Cancer. 2010. Vol. 20 (4). Р. 570-575.
- Oscar D. Almeida Jr. Microlaparoscopic-Assisted Vaginal Hysterectomy in the Morbidly Obese Patient // JSLS. 2004. Vol. 8(3). Р. 229-233.
- Gallo T., Kashani S., Patel D.A. et al. ic-Assisted Laparoscopic Hysterectomy: Outcomes in Obese and Morbidly Obese Patients // JSLS. 2012. Vol. 16. Р. 421-427.
- Almeida O.D. ic Hysterectomy Strategies in the Morbidly Obese Patient // JSLS. 2013. Vol. 17. Р. 418-422.
- Holloway R.W., Ahmad S. ic-assisted surgery in the management of endometrial cancer // J. Obstet. Gynaecol. Res. 2012. Vol. 38(1). Р. 1-8.
- Nawfal A.K., Orady M., Eisenstein D. et al. Effect of body mass index on ic-assisted total laparoscopic hysterectomy // J. Minim. Invas. Gynecol. 2011. Vol. 18(3). Р. 328 -332.
- Bernardini M.Q., Gien L.T., Tipping H. et al. Surgical outcome of ic surgery in morbidly obese patients with endometrial cancer compared to laparotomy // Int. J. Gynecol. Cancer. 2012. Vol. 22(1). Р. 76-81.
- Берлев И.В., Урманчеева А.Ф., Максимов С.Я. и др. Сравнительный анализ хирургического лечения рака эндометрия лапароскопическим и традиционным лапаротомным доступом // Сибирский онкологический журнал. 2012. № 6 (54). С. 32-36.
Источник
Противопоказания и факторы риска при лапароскопии
Абсолютных противопоказаний к плановой лапароскопии для лечения гинекологических заболеваний не существует. В течение многих лет, считалось, что предыдущие открытые (полостные) операции на брюшной полости (лапаротомии) и кишечная непроходимость являются противопоказанием к лапароскопии из-за повышенного риска такого осложнения, как перфорации кишечника. Однако последние исследования показывают, что у квалифицированных хирургов такие осложнения встречаются реже при лапароскопии по сравнению с лапаротомией (открытой полостной операцией).
В гинекологической практике, наиболее частым противопоказанием является нестабильность гемодинамики (артериального давления и частоты сердечных сокращений), например в результате кровотечения при разрыве маточной трубы на фоне внематочной беременности.
Другим традиционным противопоказанием была беременность. Но в последние годы, несколько больших исследований подтвердили безопасность использования лапароскопии во время беременности.
Наконец, разногласия продолжаются относительно того, насколько злокачественные гинекологические заболевания являются противопоказанием к лапароскопии.
Хотя не существует абсолютных противопоказаний для лапароскопии, несколько факторов риска, хорошо изучены.
Факторы риска при лапароскопии
Ожирение
Является хорошо известным фактором, увеличивающим риск любого оперативного вмешательства на брюшной полости и органах малого таза. При лапароскопии, излишний вес приобретает особое значение. Вес считается излишним если индекс массы тела (ИМТ) женщины более 25 кг / м 2 , если ИМТ более 30 кг / м 2 , то состояние расценивается как ожирение той или иной степени.
У женщин, страдающих лишним весом, а тем более у тех, кто страдает ожирением, каждый аспект лапароскопии становится более сложным и потенциально более рискованным. Размещение лапароскопических инструментов становится более сложным и часто требует специальных методов. Кровотечение из брюшной стенки могут чаще встречаться, потому что эти сосуды сложнее обнаружить. Некоторые внутрибрюшные манипуляции сложнее выполнимы из-за ограниченного операционного пространства между брюшной стенкой и внутренними органами. Происходит это по причине увеличенных забрюшинных жировых отложений в области малого таза и увеличение экскурсии кишечника в операционное поле.
Снижение веса до плановой операции у пациенток с избыточной массой тела или ожирением было бы идеально. К сожалению, значительная потеря веса может длиться годами, и, чаще всего, невозможна. Более реалистичный подход заключается в информировании пациенток с повышенным риском, связанных с ожирением, а также ограничении объема оперативного вмешательства выполняемого во время лапароскопии.
Невозможно точно назвать вес, при котором лапароскопическая операция противопоказана, однако можно сказать, что выполнение лапароскопии у пациентов весом более 130 кг, требует существенных навыков, как со стороны хирургов, так и анестезиологов.
Возраст
Другим хорошо известным фактором риска является возраст. По мере «старения населения», показания к лапароскопии будут возникать у большего количества женщин преклонного возраста. Пожилые пациентки, как правило, имеют сопутствующие хронические заболевания, которые могут повысить риск возникновения осложнений во время проведения лапароскопических операций.
Наиболее важным фактором риска у возрастных пациенток являются сопутствующие сердечно-сосудистые заболевания. Еще более риск возрастает у женщин с сердечно-сосудистыми заболеваниями, которые не получают заместительную гормонотерапию после менопаузы. Интраоперационный стресс, связанный с анестезией и сама операция могут привести к внезапной сердечно-сосудистой декомпенсации на основе аритмии (нарушения ритма сердца), ишемии или инфаркта миокарда.
Особое значение имеет повышенная чувствительность пожилых людей к гипотермии, поскольку подавляющее большинство пациенток испытывают некоторую степень гипотермии во время лапароскопии. У пожилых пациенток, даже незначительное переохлаждение может увеличить риск развития нарушения ритма сердца и увеличить восстановительный период.
Предыдущие операции на органах брюшной полости и малого таза
Вероятность возникновения спаек после лапаротомных (открытых операций на брюшной полости) достигает 20 и более процентов. Спайки возникают обычно между сальником, брюшиной и / или петлями кишечника. Учитывая, что при проведении лапароскопических операций требуется введение в брюшную полость острых инструментов, разумно предположить, что предыдущая операция может привести к увеличению риска травмы кишечника. Для снижения подобных рисков были разработаны специальные стратегии проведения лапароскопических операций у этой категории пациенток.
Факторы риска анестезии при лапароскопии
Время последнего приема пищи
Является одним из наиболее важных аспектов подготовки к операции. Учитывая, что общий наркоз и повышение внутрибрюшного давления во время лапароскопии, может увеличить риск регургитации (заброса желудочного содержимого в ротоглотку) и аспирации (попадания этого содержимого в легочные пути) необходимо строго придерживаться временного интервала между последним приемом пищи и проведением лапароскопии.
Этот временной интервал до сих пор бурно обсуждается анестезиологами, однако общие рекомендации предписывают, что должно пройти не менее шести часов. У пациенток со сниженной функцией опорожнения желудка (например, при сахарном диабете вызванной вегетативной дисфункцией), либо при наличии предрасполагающих факторов для регургитации (например, грыжа пищеводного отверстия диафрагмы, рефлюкс), временной интервал между приемом пищи и началом анестезии должен быть более продолжительным.
В то же время, в экстренных ситуациях, таких как внематочная беременность или перекрут ножки яичника, общий наркоз и лапароскопия могут быть проведены после специальной подготовки в любое время.
Сердечно-сосудистые заболевания
Предоперационная оценка выбора метода оперативного лечения и подготовка пациенток к операции и анестезии чрезвычайно важна. Во время лапароскопических операций у пациенток с сердечно-сосудистыми заболеваниями могут развиться метаболический ацидоз, дыхательный ацидоз и гипотермия, которые у предрасположенных пациенток приводят к нарушению ритма сердца.
Кроме того, риск развития аритмии может возрасти из-за раздутия живота углекислым газом. И наконец, риск повышен у пациенток с застойной сердечной недостаточностью, поскольку возможно снижение сердечного выброса из-за снижения венозного возврата и увеличения периферического сосудистого сопротивления.
Заболевания легких
Несмотря на повышенный риск, лапароскопия предпочтительнее лапаротомии у пациенток страдающих бронхо-легочными заболеваниями. Особое внимание должно уделено пациенткам с гиперкапнией (повышением содержания углекислого газа в крови) и снижением вентиляции легких, которые могут быть обусловлены лапароскопией.
Связанные статьи:
Боли внизу живота
Менструальные боли
Признаки беременности
Гистероскопия
Кольпоскопия
Гистеросальпингография
УЗИ малого таза
УЗИ молочных желез
Маммография
Мастопатия
Миома матки
Эндометриоз
Киста яичника
Заболевания передающиеся половым путем
Воспалительные заболевания
Бактериальный вагиноз
Вирус папилломы человека
Овуляторный синдром, симптомы
Аденомиоз
Внематочная беременность
Выкидыш
Менопауза. Климактерический синдром
Недержание мочи
Опущение внутренних органов
Преждевременные роды
Удаление матки
Интимная пластическая хирургия
Источник