Лишний вес и атеросклероз
Содержание статьи
Механизмы развития атеросклероза — bariatric.1spbgmu.ru
МЕХАНИЗМЫ РАЗВИТИЯ АТЕРОСКЛЕРОЗА ПРИ ОЖИРЕНИИ
В настоящее время атеросклероз рассматривается как системное заболевание, характеризующееся формированием одиночных и множественных атероматозных бляшек (очагов липидных, главным образом — холестериновых, отложений) на внутренней поверхности крупных артерий, приводящих к нарушению их проходимости. Изменения структуры стенок сосудов в результате отложения холестерина стимулирует процессы локального воспаления, сопровождающиеся постепенным развитием соединительной ткани (склерозом) и отложением солей кальция (кальцинозом), существенно усугубляющими сужение просвета артерий и нарушение тока крови по ним.
Термин «атеросклероз» («athtre» — пшеничная каша, «sclerosis» — твердый) предложен в 1904 году F. Marchand. Этиология (причины) и патогенез (процесс развития) заболевания исключительно сложны и не до конца изучены. Отмеченное обстоятельство объясняет повышенный интерес к проблеме не только среди специалистов практической и теоретической медицины, но и исследователей, работающих в различных областях фундаментальной науки: химии, физики, биологии и др. Изучение тонких механизмов развития атеросклероза неразрывно связано с пониманием таких глубоких и принципиальных вопросов функционирования живых многоклеточных организмов, как передача наследственной информации, старение, развитие системных заболеваний и злокачественных новообразований и многих других нерешенных задач человечества.
Значительное количество «белых пятен» в современных представлениях о проблеме является причиной существования конкурирующих взглядов на механизмы возникновения и прогрессирования атеросклероза, имеющих свои сильные и слабые стороны, однако, в общих чертах, укладывающихся в две основные концепции.
Нарушения процессов регуляции метаболизма липидов (дислипидемий), и в первую очередь — обмена холестерина, составляют основу «инфильтративно-гиперпластической» или «холестериновой» теории (Н. Н. Аничкова и С.С. Халатова). В течении века существования данной концепции первоначальные теоретические положения получили убедительные подтверждения ее научной обоснованности и стали базой для дальнейшего изучения механизмов развития заболевания с позиций современных знаний.
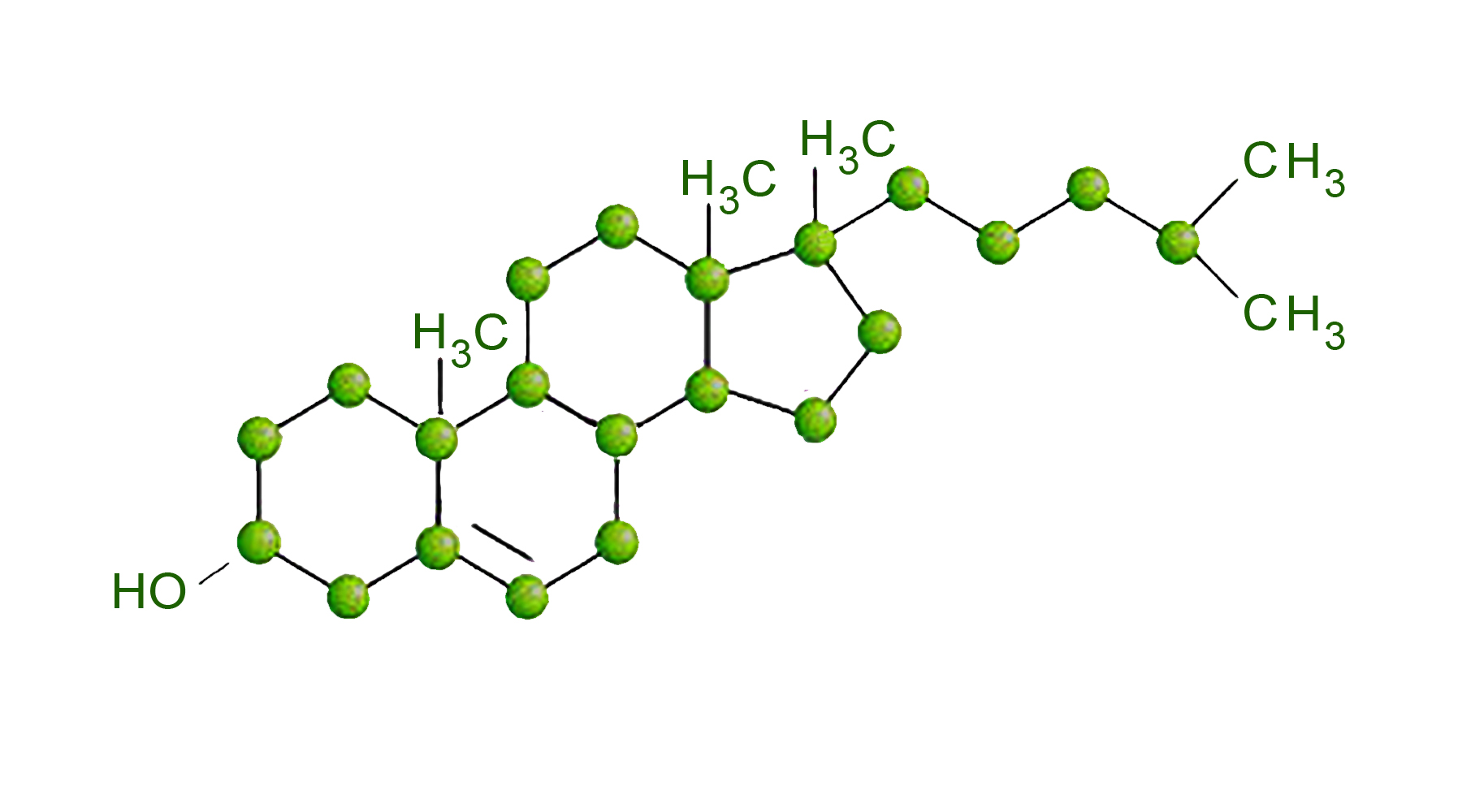
Строение молекулы холестерина
К настоящему времени получено множество доказательств, что липиды, в том числе холестерин и его эфиры, располагающиеся внутри и вокруг клеток интимы (внутренней оболочки) и медии (средней части стенки) артерий и участвующие в образовании атеросклеротических бляшек, происходят из липопротеинов плазмы крови.
Липидный спектр плазмы человека составляют триглицериды (эфиры жирных кислот и глицерина), фосфолипиды (сложные производные жирных кислот и фосфорной кислоты), эфиры холестерина (соединения жирных кислот и холестерина), а также свободные (неэстерифицированные) жирные кислоты.
Эфиры холестерина в качестве обязательного липидного компонента входят в состав липопротеинов (комплексных соединений с белками — апопротеинами), представляющих универсальный механизм транспорта и передачи тканям различных производных жирных кислот. В зависимости от состава и размеров различают липопротеины очень низкой плотности (ЛПОНП), низкой плотности (ЛПНП), высокой плотности (ЛПВП), липопротеиды средней плотности (ЛПСП) и хиломикроны. Каждая группа липопротеинов очень неоднородна по размерам частиц, а также содержанию апопротеинов и липидов. Основная часть холестерина переносится липопротеинами низкой плотности, существенно меньшая — ЛПОНП и липопротеинами высокой плотности. В отличие от холестерина, эндогенные триглицериды транспортируются преимущественно в составе ЛПОНП.
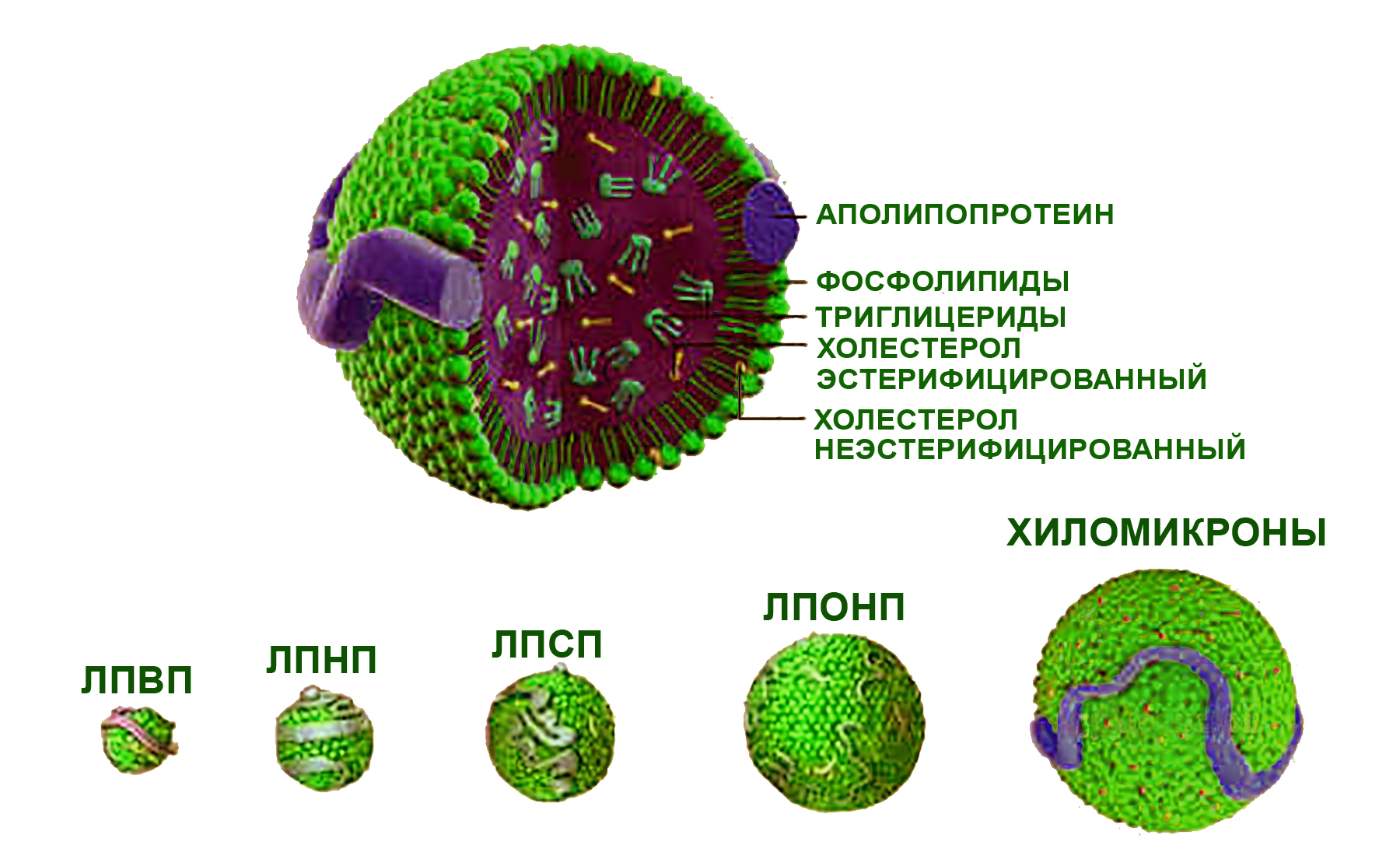
Строение и соотношение размеров липопротеинов
Функцией апопротеинов, входящих в состав липопротеинов, являются повышение растворимости (в плазме крови) эфиров холестерина и триглицеридов, регуляция и кооперация взаимодействия липидов с ферментами (в процессе биохимических реакций) и связь с рецепторами при транспорте соединений жирных кислот в клетки тканей.
С позиций современных знаний внутриклеточный и тканевой метаболизм липопротеинов разных классов упрощенно можно представить следующим образом. Хиломикроны, образующиеся в тонкой кишке из липидов пищи, поступают через лимфу в плазму крови, собирающуюся через систему воротной вены печенью. Под действием ферментов плазмы крови (липопротеинлипазы) хиломикроны распадаются на более мелкие комплексы (ремнанты), которые и захватываются гепатоцитами (клетками печени). Синтезированные в печени триглицериды в составе ЛПОНП поступают в плазму, где они, как и хиломикроны, претерпевают частичную деградацию до ремнантных липопротеинов низкой и особо низкой плотности. Циркулирующие в плазме ЛППП (липопротеины промежуточной плотности) и ЛПОНП утилизируются клетками различных тканей, а при их избытке — подвергаются катаболизму (разложению) в печени до триглицеридов. Липопротеины высокой плотности образуются из холестерина, синтезированного клетками печени и других тканей, или поступившего с пищей, и компонентов (фосфолипидов) хиломикронов и ЛПНП.
Столь подробное изложение сложных процессов синтеза, транспорта, резервирования и утилизации производных жирных кислот в организме позволяет представить многогранность возможных причин нарушения механизмов их регуляции, играющих роль в развитии дислипопротеинемии (изменении концентрации различных липопротеинов в плазме крови).
Роль генетических факторов в возникновении атеросклероза в настоящее время не вызывает сомнений и доказана существованием как минимум трех описанных патологических состояний (дислипопротеинемий): семейной гиперхолестеринемии, семейной комбинированной гиперлипидемии и семейной гипертриглицеридемии.
Семейная гиперхолестеринемия является следствием мутации гена, контролирующего синтез рецепторов к ЛПНП, приводящих в итоге к повышенному синтезу холестерина и ЛПОНП. Данный вариант наследственной дислипидемии приблизительно в трети случаев характеризуется злокачественным течением атеросклероза и практически не поддается консервативной терапии.
Семейная комбинированная гиперлипидемия вызывается доминантным (подавляющим проявление другого, отвечающего за тот же признак) геном. У людей с быстрым развитием атеросклероза на долю данной мутации приходится 15% случаев.
Третьим из наиболее распространенных наследственных заболеваний, приводящих к быстрому развитию атеросклероза, является семейная гипертриглицеридемия. Мутация доминантного гена проявляется значительным повышением концентрации в плазме крови ЛПОНП и снижением уровня ЛПВП. Данный тип генетических изменений отмечается у 5% больных.
Наследственные варианты развития атеросклероза отмечаются менее чем у 10% пациентов с данным заболеванием. Большая же часть гиперлипопротеинемий относится к категории приобретенных. Причиной их возникновения является совокупность внешних факторов (характера питания, приема некоторых медикаментозных препаратов, сопутствующих заболеваний и т.д.) и его генетических особенностей (к сожалению, многочисленных и не до конца понятных). Сложный комплекс взаимодействий между указанными экзогенными (внешними) и эндогенными (внутренними) факторами может приводить к нарушению обмена липидов, и в итоге — к развитию атеросклероза.
Развитие атеросклероза зависит не только от абсолютного уровня тех или иных классов липопротеинов, но и от соотношения липопротеинов с атерогенной (вызывающей атеросклероз) и антиантиатерогенной (препятствующей возникновению заболевания) направленностью. Ярко выраженным атерогенным эффектом обладают ЛПНП и ЛПОНП, в то время как липопротеины высокой плотности препятствуют развитию заболевания.
Таковы общие представления о роли нарушений липидного обмена в возникновении и прогрессировании атеросклероза с позиций «холестериновой» теории.
Однако неверным было бы рассмотрение патогенеза данного состояния исключительно с точки зрения дисбаланса между различными липопротеинами в плазме крови, поскольку характерные для атеросклероза изменения происходят именно в стенках крупных артерий.
Начальными признаками развития заболевания являются набухание и разрыхление внутреннего слоя (эндотелия) кровеносных сосудов. Изменение свойств эндотелия (которое может вызываться повышением артериального давления, воздействием вирусов, бактерий, эндо- или эзогенных токсинов и т.д.) приводит к агрегации и адгезии (концентрации и прилипанию) тромбоцитов, являющимися начальной фазой физиологической реакции коагуляции (свертывания) крови и формирования микротромбов при нарушении целостности сосудов. Параллельно с процессом агрегации тромбоцитов происходит синтез фибрина, нити которого являются «каркасом» для клеточных элементов тромба. Продуцируемые тромбоцитами биологически активные вещества (цитокины) инициируют процесс воспаления, усиливают образование первоначального тромба и вызывают адгезию других клеточных (лимфоцитов, моноцитов, макрофагов и др.) и молекулярных компонентов плазмы крови, включая атерогенные липопротеины. Способностью к эндоцитарному (внутриклеточному) захвату частиц ЛПНП и ЛПОНП под действием медиаторов воспаления могут обладать клетки эндотелия и других слоев стенки артерий, а также — присутствующие в зоне тромба макрофаги (специфические клетки, уничтожающие в организме чужеродные агенты).
С течением времени тромбоциты, выполнившие свою физиологическую функцию, подвергаются распаду и утилизации (макрофагами), а в зоне первоначального повреждения сосуда формируется атеросклеротическая бляшка, состоящая из нитей фибрина (соединительной ткани) и отложений холестерина. Воспалительные изменения приобретают характер хронических (постоянных) вследствие повреждающего действия турбулентного (вихревого) потока крови в области нарушения структуры внутренней поверхности артериальной стенки и изменения ее естественного строения. Воспалительный процесс стимулирует гибель и заместительную пролиферацию миоцитов (клеток мышечных клеток мышечного слоя), развитие соединительной ткани, отложение солей кальция (кальциноз), в итоге приводящих к еще более выраженному локальному утолщению и разрыхлению стенки с сужением просвета сосуда.
Описанные изменения проходят ряд последовательных стадий.
- Образование липидного пятна (или полоски), представляющего собой участки бледно-желтого цвета, содержащие липиды, не возвышающиеся над поверхностью интимы артерии.
- Формирование фиброзной бляшки — овального или округлого образования, содержащего липиды, возвышающегося над поверхностью интимы и нередко сливающегося в сплошные бугристые поля.
- Кальциноз — отложение в фиброзной бляшке солей кальция.
- Деструктивные изменения фиброзной бляшки: изъязвление, кровоизлияние, наложение тромботических масс.
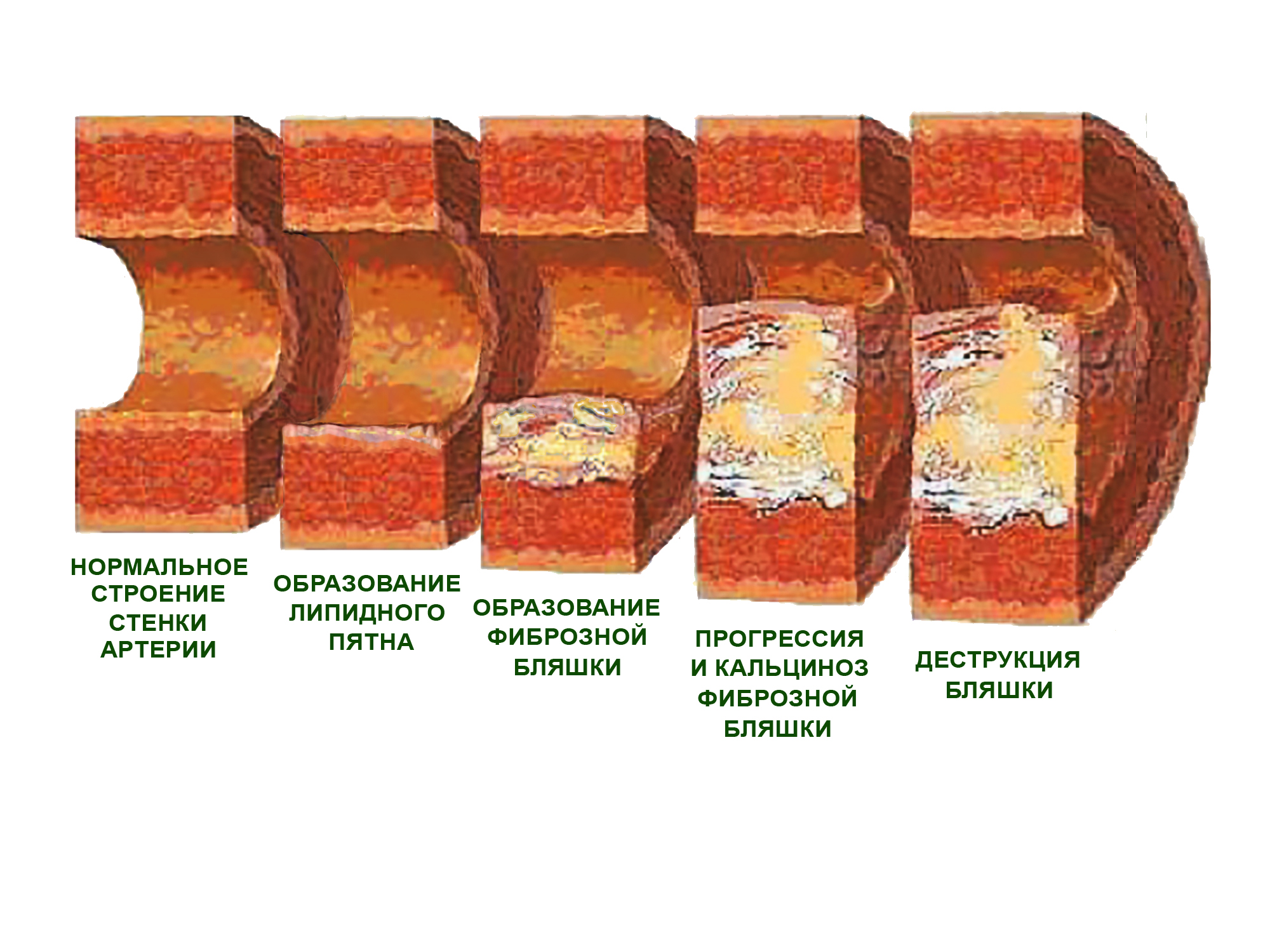
Стадии развития атеросклеротической бляшки
Таковы основные положения «эндотелиальной» концепции развития атеросклероза. Однако так же, как «холестериновая» теория, данная гипотеза имеет ряд слабых мест и не позволяет ответить на ключевой вопрос: почему, при прочих равных условиях, в одних случаях заболевание возникает, а в других — нет?
Современные представления о проблеме позволяют считать, что развитие атеросклероза происходит с участием изложенных в свете обоих теорий процессов. Вероятно, в развитии заболевания принимают участие и многие другие, пока не изученные, механизмы.
Однако даже существующие на сегодняшний день взгляды дают возможность очертить круг внешних и внутренних факторов, несущих риск возникновения атеросклероза, и сформировать комплексную систему профилактики и лечения данного системного патологического процесса и его осложнений.
Источник
Лишний вес и малоподвижный образ жизни как факторы риска в возникновении ССЗ
Распространение сердечно-сосудистых заболеваний (ССЗ) среди населения большинства стран мира со второй половины XX века приняло характер эпидемии. Смертность от ССЗ: ишемической болезни сердца, инсульта, заболеваний периферических сосудов, пораженных атеросклерозом — находится на первом месте.
Эксперты ВОЗ в качестве основных причин, прямо или опосредованно влияющих на увеличение частоты сердечно-сосудистых заболеваний в социуме, называют нездоровый образ жизни, неправильное питание, низкую физическую активность, ожирение.
Факторы риска ССЗ
Кардиологи предложили все факторы риска по развитию сердечно-сосудистых заболеваний условно разделить на две группы: контролируемые и неконтролируемые.
Контролируемые факторы (курение, гиподинамия, ожирение, гиперхолестеринемия) можно убрать из жизни человека и тем самым снизить риск развития ССЗ.
Неконтролируемые (пол, возраст, наследственность, некоторые болезни) невозможно изменить.
Избыточная масса тела
Ожирение развивается из-за отсутствия баланса между поступлением энергии и ее затратами. Это в большой степени связано с характером питания современного человека. Переедание, преобладание в рационе мясных, сладких, жирных блюд с высокой калорийностью на фоне снижения физической активности вызывает набор избыточной массы тела. Особенно неблагоприятным фактором считается, когда жир откладывается в области живота — абдоминальное ожирение.
Разработаны различные способы определения нормальной массы тела и выявление отклонений от физиологических параметров. Одним из наиболее распространенных и точных показателей служит индекс массы тела (ИМТ).
Формула расчета ИМТ: вес (кг) делится на рост (м2).
Показатели:
16-18,5 — низкий вес;
18,5 -24,9 — нормальный вес;
25-29,9 — избыточный вес;
Свыше 30 — ожирение.
Четкая связь между ожирением и развитием ССЗ была установлена по результатам Фремингемского исследования, которое началось в 1948 году США и продолжается по сей день. Это самое масштабное в мире исследование сердечно-сосудистой системы.
Исследование показало, что ожирение тесным образом связано с другими факторами риска и влияет на выживаемость больных ишемической болезнью сердца (ИБС). На фоне ожирения усугубляется течение ИБС: развивается ранняя инвалидизация, снижается общая продолжительность и качество жизни человека из-за присоединения сопутствующих заболеваний: диабета, гипертонии, заболеваний вен.
Негативное влияние на сердце при ожирении наступает в результате необратимых изменений в структуре сердечной мышцы. Так как при ожирении увеличивается общий объем крови и сердечный выброс — количество крови, которое выталкивается сердцем за единицу времени, то возрастает и нагрузка на левый отдел сердца. Это вызывает утолщение стенок миокарда — развивается гипертрофия левого желудочка и расширение левого предсердия. Такие структурные изменения миокарда способствуют формированию хронической сердечной недостаточности, нарушению ритма сердца и развитию мерцательной аритмии.
Высокий процент смертности и частоты развития ССЗ обусловлено поражением сосудов, так как ожирение, оказывая разрушительное влияние на сосуды, является фактором, приводящим к атеросклерозу, гипертонии, инфаркту миокарда и инсульту.
При избыточном весе происходит расстройство метаболизма с нарушением липидного обмена. с увеличением уровня холестерина в плазме крови. Налипание холестерина на стенки артерий вызывает образование жировых бляшек, сужающих просвет сосудов. При полном прекращении доставки крови из-за того, что сосуд забивается атеросклеротическими бляшками, орган отмирает. По такому механизму развивается инфаркт миокарда и мозговой инсульт.
Если атеросклерозом поражаются коронарные сосуды, питающие миокард, то развивается ишемическая болезнь сердца. Кроме того, атеросклероз может повреждать сердечные клапаны с формированием пороков сердца.
Гиподинамия
Гиподинамия (гипокинезия) — это нарушение функций организма при ограничении физической активности человека.
Эволюционный процесс на протяжении миллионов лет формировал организм человека в условиях интенсивной мышечной деятельности. Все физиологические процессы в организме нормально протекают только при адекватных физических нагрузках. Резко изменившиеся условия жизни в высокоразвитых странах — бурное развитие механизации и автоматизации производства привели к тому, что малая подвижность превратилась в норму для большинства людей (автомобиль, лифт, офисная работа).
Сидячий образ жизни предполагает очень маленький расход энергии, приводит к ухудшению тока крови и лимфы в организме, к ослаблению тонуса сосудов, снижению активности мышц.
Гипокинезия или ограничение мышечной активности современного человека рассматривается как один из ведущих факторов развития ССЗ, которая быстро разрушает организм, часто сочетаясь с ожирением.
Ученые подсчитали, что 100 лет назад объем мышечных усилий человека составлял 96%, а в наши дни эта цифра сократилась до 1%.
При недостаточно интенсивной работе мышц, помогающих движению крови по сосудам, уменьшается количество венозной крови, возвращающейся в предсердие, убавляется сила сердечных сокращений, снижается тонус миокарда. Кровь застаивается в сосудах и капиллярах, падает артериальное давление. В результате ухудшения кровоснабжения ткани испытывают кислородное голодание.
При малоподвижном образе жизни постепенно снижается интенсивность метаболических процессов в организме, приводя к избыточному весу, ожирению. А ожирение уже сопряжено с развитием дислипидемии, увеличением уровня холестерина в крови и формированием атеросклероза.
Профилактика ССЗ
Профилактика сердечно-сосудистых заболеваний — это система мер, направленных на устранение или минимизацию негативных последствий патологических изменений сердца и сосудов на организм.
Доказано, что ведение здорового образа жизни с повышением физической активности, с постепенной нормализацией массы тела за счет уменьшения калорийности рациона, значительно снижает риск развития сердечно-сосудистых заболеваний.
Сбалансированное питание
Специальные эпидемиологические исследования, проведенные среди больших групп населения, показывают, что соблюдение только диеты без медикаментозного сопровождения приводят к снижению частоты заболевания сердца на 15%, а инсультов на 27%.
Рекомендованный рацион питания:
Продукты, богатые белком: нежирные сорта мяса, рыбы, творог, злаки, бобовые.
Увеличение в меню доли продуктов, содержащих калий: печеный картофель с кожурой, изюм, сардины, палтус, абрикосы, грейпфруты, бананы.
Больше клетчатки и пищевых волокон: овсянка, отруби, цельнозерновой хлеб, сырые овощи и фрукты не менее 500 г/сутки.
Включение в меню блюд, содержащих полиненасыщенные жирные кислоты (Омега 3, 6, 9): морская рыба, авокадо, орехи, оливки.
Достаточное поступление в организм минералов (кальция, магния) вместе с пищей: молочные продукты, лосось, какао, гречневая крупа.
Отказаться от продуктов животного происхождения с высокой степенью переработки: колбасы, сосиски, копченое мясо.
Снизить потребление животных жиров до 10% от суточной потребности, остальное заменить на растительные масла (оливковое, подсолнечное).
Рафинированные углеводы: сахар, белая мука высшего сорта, кондитерские изделия (конфеты, торты, сдоба) полностью исключить из питания.
Полностью запрещены: соусы, майонезы, кулинарные жиры, пряности, консервированная продукция.
Желательно принимать пищу 4-5 раз в день, распределяя ее по калорийности: 30% — первый завтрак; 20% — второй завтрак; 40% — обед; 10% — ужин.
Вечерний прием пищи должен быть не позже, чем за 2-3 часа до сна.
В диету 1-2 раза в неделю включают разгрузочные дни: яблочные, творожные, кефирные, мясные. Суточная энергетическая ценность всех продуктов в эти дни не должна превышать 1000 калорий.
Для поддержания нормальной жизнедеятельности организма необходимо, чтобы основные питательные вещества содержались в рационе в следующих пропорциях:
белок — 90-95г — 15% от общей калорийности;
жир — 80-100 г — 35%;
углеводы — 300-350 г -50%.
Снижение веса
Самый действенный метод избавления от лишних килограммов — это назначение низкокалорийной сбалансированной по основным пищевым ингредиентам (белкам, жирам, углеводам) диеты и увеличение физической активности.
При уже имеющихся заболеваниях сердечно-сосудистой системы снижать вес необходимо с осторожностью — только при стабильном состоянии пациента, подтвержденном кардиологическими исследованиями: ЭКГ, измерение артериального давления, холтеровское мониторирование, тесты с физической нагрузкой.
Наиболее адекватным признано снижение веса на 0,5-1 кг в неделю. Снижение веса на 10 кг вызывает падение артериального давления на 10-30 мм ртутного столба без применения лекарств.
Лечебная физкультура при заболеваниях сердца и сосудов
Лечебная физкультура (ЛФК) при сердечно-сосудистых заболеваниях — это эффективный способ улучшить коронарное и периферическое кровообращение, развить резервные возможности миокарда, улучшить функцию внешнего дыхания, замедлить прогрессирование атеросклеротического процесса.
Разработано множество комплексов лечебной гимнастики, где для пациентов, в зависимости от состояния сердечно-сосудистой системы, возраста, клинических проявлений подбираются нагрузки, соответствующие функциональным возможностям их организма.
Виды ЛФК при болезнях сердца и сосудов:
утренняя гигиеническая гимнастика;
дозированные прогулки;
подвижные игры;
занятия на тренажерах;
гимнастика в воде.
Допустимый уровень интенсивности нагрузок контролируют по частоте сердечных сокращений. Пульс после выполнения физических упражнений не должен превышать 75-80% от максимального значения, который рассчитывается по формуле: из 200 вычитают возраст человека. Появление одышки служит сигналом для уменьшения интенсивности нагрузок.
Основные принципы кардионагрузок:
Малая интенсивность и частая повторяемость физических упражнений.
Адекватность физических нагрузок возможностям человека.
Регулярные физические нагрузки — не реже 3 раз в неделю, лучше — ежедневно.
Все физические упражнения должны начинаться с малой нагрузки с постепенным увеличением интенсивности и продолжительности занятий.
Отдавать предпочтение динамическим физическим упражнениям: быстрая ходьба, плавание, езда на велосипеде, коньки, лыжи; игровые виды спорта: футбол, волейбол, теннис.
Противопоказаны тяжелая атлетика, силовые виды спорта (борьба).
Если во время выполнения физических упражнений возникают эпизоды головокружения, боли в области сердца, чувство тошноты, занятия следует прекратить и обратиться за медицинской помощью.
Физическая активность положительно влияет на функции сердца, липидный профиль, нормализует артериальное давление, снижает массу тела. Жировые вещества не оседают на стенках сосудов, а используются организмом в виде энергии во время тренировок, а в крови поддерживается их безопасный уровень.
Не следует изнурять себя утомительными тренировками. Главное, чтобы физические упражнения проходили с положительным психоэмоциональным настроем, приносили удовольствие и улучшали самочувствие.
Существует немало способов увеличить свою двигательную активность в течение дня -можно ходить пешком не менее получаса ежедневно и подниматься по лестнице, а не в лифте. На работе необходимо чаще менять позу, периодически проводить легкую разминку.
Соблюдение рекомендаций специалистов по ведению здорового образа жизни значительно снижает риск развития болезней сердца и сосудов и продлевает активную жизнь человека на долгие годы.
Источник